Avec La Banque Mondiale
- Un nouveau rapport préconise des mesures pour mieux préparer les systèmes de santé aux chocs, depuis les flambées d’infections saisonnières jusqu’aux pandémies et aux catastrophes climatiques.
- Ces recommandations se fondent sur les enseignements tirés des expériences de gestion des risques de catastrophes et des situations d’urgence pour mettre en avant cinq domaines d’action prioritaires destinées à améliorer la fiabilité et la résilience des services de santé.
Les systèmes de santé sont en première ligne pour assurer des soins critiques en cas d’urgence.
Un nouveau rapport de la Banque mondiale (a), intitulé en anglais Frontline: Preparing Healthcare Systems for Shocks from Disasters to Pandemics, préconise différentes actions pour mieux préparer les systèmes de santé à répondre à tout un éventail de chocs allant de l’accroissement saisonnier des besoins sanitaires jusqu’aux pandémies, aux dérèglements climatiques et aux catastrophes. La production du rapport a été financée par un programme conjoint Japon-Banque mondiale destiné à généraliser la gestion du risque de catastrophe dans les pays en développement (a) (ou Japan Program).
Qu’il s’agisse de réagir à des épidémies de choléra provoquées par des inondations, de soigner les victimes de séismes ou de zoonoses, les systèmes de santé jouent un rôle primordial dans la limitation des maladies et des décès résultant de situations d’urgence. La capacité des pays à fournir des soins essentiels fiables en cas d’urgence est essentielle pour protéger le bien-être des populations. Par exemple, les données de l’Organisation mondiale de la santé (a) pour 80 pays montrent qu’environ 1,4 million de personnes en moins ont été soignées pour la tuberculose en 2020 par rapport à l’année précédente, en raison des perturbations dues à la pandémie.
« Dans la phase de relèvement post-COVID, nous devons renforcer la préparation aux crises futures en mettant en place des systèmes de santé solides au moyen de la couverture sanitaire universelle, sur la base de notre expérience de cette pandémie. Les connaissances sur la résilience face aux catastrophes naturelles sont utiles pour « reconstruire en mieux » et renforcer la préparation aux pandémies. C’est pourquoi la coordination entre les initiatives mondiales pour la santé et la gestion des risques de catastrophe est aujourd’hui plus essentielle que jamais », explique Masashi Tanabe, directeur de la Division des banques multilatérales de développement au Bureau international du ministère japonais des Finances.
Pourtant, dans les pays à revenu faible ou intermédiaire, le manque de ressources et de moyens a fait que, même avant la pandémie, de nombreux systèmes de santé avaient du mal à faire face aux besoins courants. Dans les années à venir, les catastrophes, les changements climatiques, les pandémies, les évolutions démographiques et les maladies chroniques vont encore accroître la pression sur ces systèmes déjà mis à rude épreuve.
« Lorsque des services de santé surchargés et fragiles sont désorganisés à la suite d’une catastrophe, les conséquences peuvent compromettre les acquis du développement humain pendant des décennies et leurs effets se répercutent souvent au sein des populations et d’une génération à l’autre. Nous devons renforcer la résilience de ces systèmes pendant les périodes de calme afin qu’ils puissent résister aux situations critiques », souligne David Wilson, directeur de programme au pôle Santé, nutrition et population de la Banque mondiale. Selon certaines estimations des effets de la COVID-19 (a), une alimentation inadaptée et l’interruption de services de santé de base font bondir les taux de mortalité maternelle et infantile de 39 et 45 %, respectivement, dans les pays les plus pauvres.
Un cadre structuré pour bâtir des systèmes de santé résilients
En janvier 2021, en pleine pandémie, un séisme de magnitude 6.2 a frappé les îles indonésiennes des Célèbes. Les quatre principaux hôpitaux de la région ont été touchés (a), les bâtiments effondrés ou endommagés entravant sérieusement les opérations de secours et la prise en charge des victimes. De tels événements soulignent l’importance de garantir la résilience des personnels, des bâtiments, des chaînes d’approvisionnement et des équipements médicaux afin d’assurer la continuité des soins en cas d’urgence.
« Renforcer la résilience des systèmes de santé est un impératif pour le développement durable, pour gérer les chocs systémiques tels que les pandémies ou les catastrophes et pour limiter les pertes en vies humaines. Assurer des soins efficaces et sans perturbation en cas de choc exige que les services de santé soient coordonnés aux systèmes généraux de gestion des urgences et de réponse aux catastrophes d’un pays, et aussi qu’ils puissent compter sur la qualité des infrastructures de base telles que l’eau, les transports et l’électricité », observe Sameh Wahba, directeur mondial du pôle Développement urbain, gestion du risque de catastrophe, résilience et foncier de la Banque mondiale.
Le rapport, financé par la Facilité mondiale pour la prévention des catastrophes et le relèvement (a) qui gère le Japan Program, s’appuie sur les leçons tirées des expériences de gestion des risques de catastrophe et des situations d’urgence pour proposer cinq domaines d’actions prioritaires destinés à améliorer la fiabilité et la résilience des services de santé.
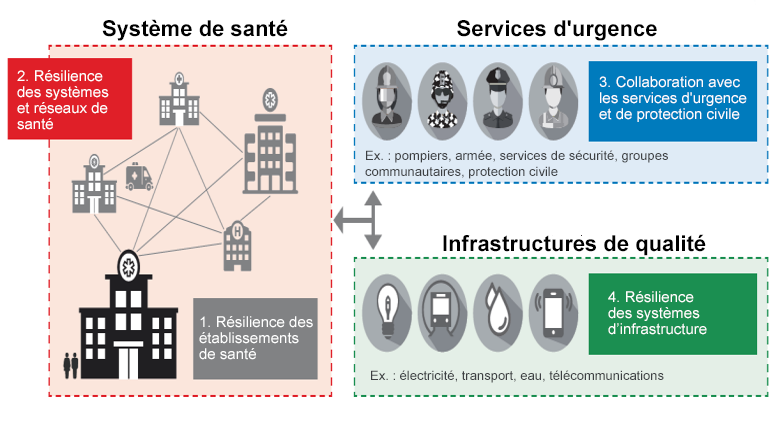
Interdépendance des systèmes de santé, de la gestion des catastrophes au sens large et des infrastructures vitales. Ce cadre de résilience repose sur la capacité à gérer efficacement les besoins courants.
1. Socle : les systèmes de santé qui gèrent efficacement les besoins courants sont plus résistants aux chocs. Il est nécessaire de renforcer l’ensemble des composantes fondamentales, telles que des équipements adaptés, un personnel qualifié, des systèmes d’information efficaces et des protocoles de gestion et d’exécution performants. Des investissements réguliers et des mesures politiques sont indispensables pour garantir que les systèmes de santé puissent offrir des services inclusifs, abordables et de qualité.
2. Établissements de santé : demande, capacités et préparation aux chocs. Les plans d’urgence peuvent se révéler essentiels pour disposer des capacités, des compétences, du personnel, de l’équipement, de la gestion, des fournitures et des protocoles nécessaires dans des contextes d’urgence. Par ailleurs, les établissements de santé eux-mêmes doivent être résilients à des chocs comme des inondations ou des tremblements de terre.
3. Systèmes de santé : stratégies pour améliorer la capacité d’intervention et la coordination. Lorsque les ressources sont limitées, il est impossible d’équiper immédiatement chaque établissement selon les normes les plus exigeantes. L’amélioration des canaux de communication, les approches fondées sur les données pour la prestation de services coordonnés et les unités de soins mobiles peuvent être une réponse aux pics de demande, en assurant une réponse organisée au niveau du système et de la région. Il est également nécessaire d’anticiper les contraintes en matière de ressources et de capacités, et de disposer de plans d’urgence pour les approvisionnements critiques.
4. Réponse d’urgence intégrée : coordination avec les services de réponse aux catastrophes et de protection civile. La préparation aux situations d’urgence des systèmes de santé doit être étroitement coordonnée avec les systèmes généraux de gestion des urgences et d’intervention en cas de catastrophe d’un pays, tels que l’armée, la protection civile et les groupes communautaires, chacun ayant un rôle et un mandat clairement définis pour réagir aux crises. C’est là une condition primordiale lorsque les besoins de base (nourriture, abri, etc.) et les services publics (sécurité, filets sociaux, soins de santé, etc.) doivent être fournis simultanément à la suite d’une catastrophe.
5. Des infrastructures vitales pour des services de santé résilients. Des infrastructures de qualité sont indispensables à l’efficacité des services de santé, a fortiori en cas de catastrophe ou de pandémie. En effet, des systèmes résilients dans les domaines de l’eau, de l’électricité, des transports, des communications et du numérique sont essentiels pour garantir une capacité de traitement adaptée, un accès équitable aux soins et le bon fonctionnement des chaînes logistiques. La résilience des services de santé repose sur l’interdépendance de ces infrastructures vitales.
Cette crise offre aux pays l’occasion de renforcer la résilience de leurs systèmes de santé, avec l’objectif plus large d’œuvrer en faveur d’un processus de relèvement et de développement vert, résilient et inclusif. La Banque mondiale travaille avec ses partenaires pour apporter un soutien technique et opérationnel adapté à la nécessité de limiter les perturbations dans l’offre de soins en cas de choc et de prévenir les conséquences à long terme sur les conditions de vie et les moyens de subsistance des populations.